Od 1 listopada 2023 r. do udziału w polskim programie profilaktyki raka piersi i raka szyjki macicy uprawnionych jest więcej kobiet. Bez skierowania, bezpłatne badania mammograficzne mogą wykonać panie w wieku 45-74 (wcześniej mogły to zrobić kobiety w wieku 50-69 lat), a bezpłatne badania cytologiczne przysługują kobietom w wieku 25-64 lata (wcześniej: 25-59 lat).
W Narodowym Instytucie
Onkologii w Gliwicach otwarto Gabinet Pierwszorazowej Porady
Onkologicznej.
– Powstał on z myślą o pacjentach, u których istnieje podejrzenie choroby nowotworowej, lecz brakuje ostatecznej lub pełnej diagnozy – tłumaczy prof. dr hab. Krzysztof Składowski, dyrektor gliwickiego oddziału Narodowego Instytutu Onkologii im. Marii Skłodowskiej-Curie – Państwowego Instytutu Badawczego i kierownik I Kliniki Radioterapii i Chemioterapii. – Celem, który nam przyświecał od początku, było maksymalne skrócenie ich onkologicznej ścieżki diagnostyczno-leczniczej, zwłaszcza że nierzadko tacy pacjenci czekają kilka miesięcy na poradę specjalisty, wyznaczone przez niego badania i ich wyniki. Zdaniem lekarzy „przypisanie” pacjenta z konkretnym rozpoznaniem do zespołu specjalistów posiadających największe doświadczenie w leczeniu danej jednostki chorobowej zwiększa jego szanse na wyleczenie.
Te i podobne inicjatywy w Polsce i innych krajach są cenne i ważne, jednak Komisja Europejska idzie dalej i stawia na współpracę między państwami w skutecznej walce z rakiem.
Europejska Unia Zdrowotna zapewni większe bezpieczeństwo, gotowość i odporność
W 2021 roku Komisja Europejska opublikowała tekst europejskiego programu walki z rakiem. Jak czytamy na stronie internetowej Komisji: „Europejski plan walki z rakiem jest wyrazem politycznego zobowiązania do zwalczania chorób nowotworowych oraz kolejnym etapem tworzenia silnej Europejskiej Unii Zdrowotnej, która zapewni UE większe bezpieczeństwo, gotowość i odporność”. To nie tylko hasła. Europejski plan walki z rakiem otrzyma finansowanie w wysokości 4 mld euro, w tym 1,25 mld euro z przyszłego Programu UE dla zdrowia.
Państwa UE mogą wspólnie dążyć do realizacji następujących celów:
- pokolenie wolne od tytoniu: zadbanie o to, by do 2040 r. tytoniu używało mniej niż 5 proc. ludności
- ograniczenie szkodliwego spożywania alkoholu zgodnie z celami zrównoważonego rozwoju ONZ (względne ograniczenie szkodliwego spożywania alkoholu o co najmniej 10 proc. do 2025 r.) oraz ograniczenie ekspozycji młodych ludzi na reklamy alkoholu
- ograniczenie zanieczyszczenia środowiska poprzez dostosowanie unijnych norm jakości powietrza do wytycznych Światowej Organizacji Zdrowia oraz ograniczenie narażenia na substancje rakotwórcze i promieniowanie
- podnoszenie poziomu wiedzy i kompetencji zdrowotnych w celu promowania zdrowszego stylu życia.
Skuteczna profilaktyka i szersze badania przesiewowe
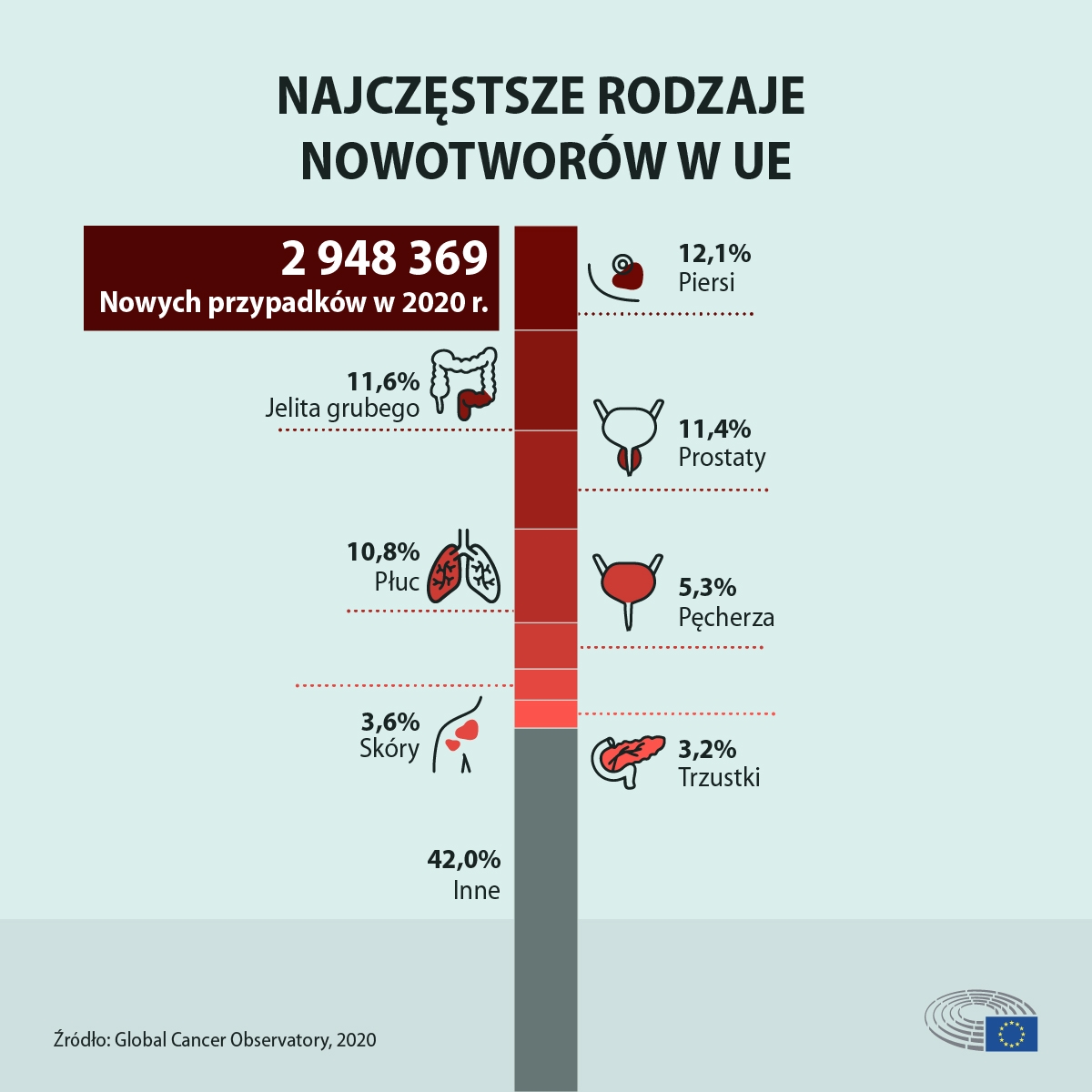
Statystyki są alarmujące, ale jednocześnie eksperci wyliczyli, że około 40 procentom przypadków zachorowań na raka można zapobiec poprzez wdrożenie i realizację skutecznych strategii profilaktyki onkologicznej – w tym badań przesiewowych. Jednocześnie niestety da się zauważyć spore nierówności między państwami członkowskimi w dostępie do takich badań. Na przykład liczba osób poddanych badaniom wykrywającym raka piersi waha się w poszczególnych krajach Unii Europejskiej od 6 do 90 proc., a raka szyjki macicy – od 25 do 80 proc.
Komisja Europejska ma w ambitne plany – będzie wspierać państwa członkowskie, aby do 2025 r. 90 proc. osób w UE, kwalifikujących się do badań przesiewowych w kierunku raka piersi, szyjki macicy i jelita grubego, miało możliwość skorzystania z takich badań. W zaleceniu rozszerzono również zakres zorganizowanych badań przesiewowych w kierunku raka, które powinny objąć również nowotwory płuc, prostaty i – w pewnych okolicznościach – żołądka.
Oprócz większego dostępu do badań przesiewowych, europejski plan walki z rakiem przewiduje unijną platformę mającą na celu poprawę dostępu do leków przeciwnowotworowych. Planuje się również zapewnienie pracownikom zajmującym się nowotworami wsparcia w formie programu szkoleń międzyspecjalistycznych. Dlaczego jest to potrzebne? Eksperci wskazują dla spore różnice we wskaźniku przeżyć po leczeniu nowotworów między poszczególnymi krajami. W przypadku raka piersi wynoszą 20 proc., a w przypadku raka jelita grubego wskaźnik 5-letnich przeżyć waha się od 49 proc. do 68 proc.

Celem europejskiego planu walki z rakiem jest uwzględnienie całej ścieżki opieki w przypadku choroby. Jest on skonstruowany wokół czterech kluczowych obszarów działania, w których UE może wnieść największą wartość dodaną:
- profilaktyka;
- wczesne wykrywanie;
- diagnostyka i leczenie;
- jakość życia pacjentów onkologicznych i osób żyjących z rakiem lub wyleczonych.
W nadchodzących latach plan ten będzie skoncentrowany na badaniach naukowych i innowacjach, będzie wykorzystywał potencjał transformacji cyfrowej i nowych technologii oraz przyczyni się do uruchomienia instrumentów finansowych w celu wspierania państw członkowskich.
Taka sama wysoka jakość opieki onkologicznej w każdym kraju UE
Już w 2019 roku z inicjatywy EPP Group, czyli Europejskiej Partii Ludowej, największej i najstarszej grupy parlamentarnej w Parlamencie Europejskim, powstał master plan, identyfikujący podstawowe pola współpracy państw Unii Europejskiej na polu skutecznej walki z rakiem. Obejmuje on następujące inicjatywy:
- Centrum wiedzy na temat raka
- Diagnostyka i leczenie nowotworów dla wszystkich
- Europejska inicjatywa dotycząca obrazowania raka
- Europejska inicjatywa na rzecz propagowania wiedzy o chorobach nowotworowych
- Wyeliminowanie nowotworów spowodowanych wirusem brodawczaka ludzkiego
- Inicjatywa na rzecz poprawy jakości życia pacjentów onkologicznych
- Unijny program badań przesiewowych w kierunku raka
- Rejestr dotyczący nierówności w przeciwdziałaniu nowotworom
- Unijna sieć krajowych kompleksowych ośrodków onkologicznych
- Inicjatywa na rzecz pomocy dzieciom chorym na nowotwór
Jak podkreśla Jerzy Buzek, śląski europoseł, były przewodniczący Parlamentu Europejskiego, od lat aktywnie zaangażowany w tworzenie europejskiej strategii walki z rakiem, strategia ta musi dotyczyć zarówno wykrywania, jak i leczenia.
- Stawiamy na współpracę europejskich lekarzy i naukowców. Po drugie, kluczowe jest zabezpieczenie odpowiednich funduszy na walkę z nowotworami – podkreśla prof. Buzek. - Naszym celem jest stworzenie w Unii Europejskiej najlepszego systemu wykrywania i leczenia raka. Przypominam jednak, że nawet najlepsze programy i pieniądze nie zastąpią profilaktyki – troski o siebie i innych.

Celem omawianej strategii jest dążenie do osiągnięcia tego samego poziomu jakości opieki onkologicznej w każdym kraju europejskim. Prawdopodobieństwo wyzdrowienia u pacjentów chorych na raka w Europie Wschodniej jest obecnie o 30% mniejsze w porównaniu z pacjentami mieszkającymi w Europie Zachodniej. Sporo trzeba też nadrobić, jeśli chodzi o wyposażenie szpitali w sprzęt. Np. pod względem wyposażenia aparaturowego do radioterapii Polska nadal odbiega od czołówki krajów Europy Zachodniej, do której należą: Niemcy, Francja, Holandia, Belgia, Włochy, Wielka Brytania i Szwecja.
„Dlatego będziemy zachęcać organizacje europejskie reprezentujące instytucje zajmujące się nowotworami, pracowników służby zdrowia, pacjentów i inne zainteresowane strony do porozumienia w sprawie europejskiej akredytacji jakości dla ośrodków onkologicznych w celu ustalenia podstawowych standardów i opartych na dowodach wskaźników pomiaru jakości wszystkich usług onkologicznych” – czytamy na stronie eucanbeatcancer.eu.
- Miejsce zamieszkania Europejczyka nie może determinować jego szans na wyzdrowienie ani nie powinno warunkować dostępu do najlepszej dostępnej opieki i leczenia – takie są założenia akcji #EUCanBeatCancer.
Szacuje się, że dzięki postępom we wczesnym wykrywaniu, skutecznym metodom leczenia i leczeniu podtrzymującemu w Europie jest ponad 12 mln osób, które wyleczono z raka, w tym około 300 tys. dzieci.
Uczmy się od państw skandynawskich, jak walczyć z nowotworami
Rozmowa z prof. SUM, dr. hab. nauk medycznych Krzysztofem Nowosielskim, ginekologiem, onkologiem, seksuologiem, lekarzem kierującym oddziałem Ginekologii, Położnictwa i Ginekologii Onkologicznej Uniwersyteckiego Centrum Klinicznego im. Prof. K. Gibińskiego Śląskiego Uniwersytetu Medycznego w Katowicach.

Czy rozszerzenie programów profilaktycznych, jak na przykład niedawno nastąpiło w przypadku raka piersi raka szyjki macicy na kolejne roczniki kobiet, to była dobra decyzja?
Zawsze takie decyzje są poprzedzone licznymi badaniami i analizą tego, czy jeżeli zwiększymy, wydłużymy czas, kiedy przeprowadzamy badanie, będzie to miało skutek w postaci, mówiąc najbardziej brutalnie, wydłużenia życia w populacji i poprawy wykrywalności, a co za tym idzie, wyników odległych leczenia danych nowotworów. Wszyscy naukowcy i praktycy wysyłają dane do Narodowego Instytutu Onkologii w Polsce i potem do europejskich organizacji, które analizują, kiedy ten nowotwór występuje.
Czy może pan podać te dane?
Wiemy, że pierwszy szczyt zapadalności na raka szyjki macicy występuje około 40-45 roku, a potem drugi szczyt - około 60. roku. Wcześniej do programu profilaktyki raka szyjki macicy, badań przesiewowych, mogły się zgłosić kobiety tylko do 59. roku życia, dziś – do 64. Gdy wydłużymy czas, kiedy wykonujemy badanie przesiewowe w kierunku nieprawidłowości szyjki macicy, to wyłapiemy te nowe przypadki, które by nam się gdzieś ukryły, czy też takie pacjentki nie miałyby możliwości trafić do gabinetu lekarza ginekologa albo położnej celem pobrania cytologii.
Czy tak samo jest z mammografią?
Tak. Badanie w ramach NFZ zostało wydłużone, bo rzeczywiście te nowotwory pojawiają się coraz wcześniej, ale zwiększa się też długość naszego życia, więc coraz dłużej musimy być pod kontrolą i jest coraz większe ryzyko, że te nowotwory nas dopadną. Są amerykańskie zalecenia, które mówią, że jeżeli spodziewana długość życia przekracza 10 lat, to powinniśmy dalej kontynuować te badania profilaktyczne, czyli mammografię. Czyli jeżeli przychodzi pacjentka, która ma 74 lata, a wiemy, że będzie jeszcze żyła 10 lat, to dalej ją „screenujemy”. Ten pomysł u nas jeszcze nie wszedł jako zalecenie. Myślę jednak, że niedaleka przyszłość pokaże. Każde wydłużenie badań profilaktycznych musi być głęboko przemyślane, bo to są ogromne środki finansowe. Chyba nie ma żadnego szanującego się ginekologa – położnika, czy onkologa, który nie byłby „za” takim rozszerzeniem programów profilaktycznych. To przyniesie wymierne korzyści pod jednym wszakże warunkiem.
Jakim?
Że kobiety będą się zgłaszać na te badania.
Dzisiaj z tym wskaźnikiem nie jest dobrze, prawda?
Niestety. Na mammografię zgłasza się około 40 proc. populacji badanej, na cytologię – jeszcze mniej, bo 20 proc. Nie mówię o cytologii wykonywanej prywatnie, bo nie mamy nad tym kontroli. Plany są takie, aby funkcjonował centralny system. I nawet lekarz prywatny, który pobiera cytologię, będzie mógł ją pobrać w ramach NFZ i badanie wprowadzić do systemu, a pacjentka nie poniesie jej kosztów.
Czy są w Europie programy, między innymi profilaktyczne, ale też inne, związane z onkologią, które warto by zaimplementować w Polsce?
Oczywiście, pierwszy z nich to program skandynawski. Cała Skandynawia - Norwegia, Finlandia, Dania wprowadziły program wczesnego wykrywania raka szyjki macicy, czyli testy HPV DNA, połączone z cytologią. Czyli jeżeli jest nieprawidłowy wynik testu - dodatni, to z tej samej próbki ocenia się cytologię. Do tego wprowadzili jeszcze coś lepszego, czyli program szczepień populacyjnych. Szczepią dzieci, czyli młodszych nastolatków, dziewczynki i chłopców. To działa, bo w Skandynawii jest mniej niż 300 nowych przypadków raka szyjki macicy rocznie, a w Polsce – ponad 3800.
To gigantyczna różnica, 10-krotna.
Tak, ona wynika z tego, że w krajach skandynawskich kobiety zgłaszają się na cytologię, że ludzie są zaszczepieni. No i mają samoświadomość, że gdy coś się dzieje, wtedy idą do lekarza i to badają. Jeżeli teraz zaczniemy szczepić przeciwko wirusowi HPV, to pierwsze wyniki będziemy mieć widoczne mniej więcej za 10-15 lat. A w Polsce zgłaszalność na dobrowolne i bezpłatne szczepienia nastolatków w wieku 12-13 lat obejmuje mniej więcej 7-10 proc. z nich.
Unia Europejska, Komisja Europejska stawia na walkę z rakiem, z chorobami onkologicznymi. Czy jest możliwe, by we wszystkich państwach Unii Europejskiej była jednakowo wysoka jakość leczenia raka?
W mojej dziedzinie ginekologii większość krajów europejskich należy do ESGO, czyli Europejskiego Towarzystwa Ginekologów - Onkologów. W ESGO jest tak zwany Cancer Prevention Committee, czyli Komitet do Spraw Prewencji Chorób Nowotworowych. To ciało formułuje zalecenia, analizuje różne programy screeningowe. Te programy będą różne w każdym kraju, z racji tego, że nie każdy kraj ma zasoby finansowe, które pozwolą na taki program, który byłby idealny. Nie ma idealnego programu. Więc każdy stara się zrobić program szyty na miarę swoich możliwości finansowych, na miarę swojego społeczeństwa. Możliwych schematów diagnostyczno-terapeutycznych, opublikowanych przez Światową Organizację Zdrowia, jest około 20. Najważniejsze, by wybrać jeden, żeby każda pacjentka miała ten sam schemat. Bo my możemy wtedy ocenić jego skuteczność i jeśli trzeba zmodyfikować. I tutaj muszę pochwalić NFZ, bo prowadzi program pilotażowy, testując właśnie jeden ze schematów, czyli test HPV. Pobieranie HPV versus zwykła cytologia na podłożu płynnym. Zobaczymy, jakie będą efekty. Idealnie by było wprowadzić pobieranie HPV raz na 5 lat. Jeżeli HPV wyjdzie dodatnie, to z tej samej próbki oceniamy cytologię. I wtedy kierujemy pacjentki na dalsze etapy leczenia.
Co obecnie w Polsce jest największą bolączką ośrodków specjalizujących się w onkologii? Pieniądze? Brak lekarzy i personelu?
Mogę się wypowiedzieć tylko w obrębie ginekologii onkologicznej. Największymi naszymi wrogami i niedoborami jest czas, niewystarczająca liczba dobrych specjalistów i niedofinansowanie, bo te procedury są absolutnie skandalicznie nisko wycenione. NFZ wycenia duży, skomplikowany zabieg operacyjny trwający 8 do 10 godzin jak taki, który trwa 2 godziny. Dopóki to się nie zmieni, to każdy taki oddział będzie deficytowy. Więc powinno być więcej pieniędzy i gdy będzie więcej pieniędzy, to będzie można namówić ludzi, żeby poświęcili siebie i swój czas, żeby zostali dłużej w szpitalu i nie musieli szukać pracy gdzie indziej. W polskiej ochronie zdrowia lekarze pracują nawet w pięciu miejscach. Ja z chęcią zrezygnuję ze wszystkich poradni, w których jestem, czyli akurat w dwóch, bo przyjmuję też w poradni onkologicznej i konsultuję pacjentki onkologiczne, na rzecz tylko pracy w szpitalu. Uważam też, że opieka onkologiczna powinna być scentralizowana.
W jakim sensie? Centralizacja nigdy dobrze się nie kojarzy…
Powinny być osobne ośrodki, które zajmują się diagnostyką, osobne, które zajmują się terapią i follow upem, czyli kontrolą pooperacyjną i prowadzeniem pacjentek onkologicznych po leczeniu, po zakończeniu leczenia operacyjnego. Pierwszy etap to są szpitale miejskie i powiatowe i ewentualnie część szpitali wojewódzkich, a drugi etap to są duże szpitale kliniczne. Ważną rolę w takim systemie pełniliby lekarze rodzinni, którzy powinni przejąć opiekę nad pacjentkami onkologicznymi, które są po zakończeniu leczenia. One nie muszą być widziane przez ginekologa. Jeżeli jest jakiś problem - raz do roku ginekolog, ale pomiędzy wizytami u ginekologa raz na trzy miesiące może taką pacjentkę powinien zobaczyć lekarza rodzinny.
PATRONAT: